El gobierno nacional desarrolló una Hoja de Ruta que permitirá transformar el sistema de salud con el objetivo de que todas las personas accedan a servicios médicos y sanitarios de calidad. Se estima que entre 2022 y 2023 la integración del sistema (público, obras sociales y privados) será realidad, algo que es clave para allanar este camino hacia la democratización. Las Tecnologías de la Información y la Comunicación (TICs) -con conectividad 5G y nuevas aplicaciones médicas basadas en IoT- tendrán un rol fundamental para garantizar el derecho universal a la salud, una tarea que para el Estado es indelegable.
La Secretaría de Equidad en Salud del Ministerio de Salud de la Nación desarrolló una Hoja de Ruta (HdR) para transformar el sistema de salud argentino en un período de diez años (2020-2030), que se enmarca dentro del Plan Federal de Salud Digital (PFSD). Esta HdR tuvo como insumos para su construcción a los talleres de Estado Futuro (EF) y de Factores Críticos de Éxito (FCE), y a las entrevistas y reuniones mantenidas por el equipo de consultores del Banco Interamericano de Desarrollo (BID) con distintos actores del subsistema de salud público, las obras sociales, los privados y la academia, entre otros y que fueron efectuados entre mayo y noviembre de 2020.
Por su parte, en julio de este año, la Fundación Soberanía Sanitaria, presidida por el médico sanitarista Leonel Tesler, publicó el informe “Sistema Nacional Integrado de Salud” con el que propone sentar las bases para discutir algunas definiciones que permitirían llegar a acuerdos para ir hacia un sistema integrado de salud en la Argentina.
Entre otros puntos, el informe de la Fundación destaca y abre a debate distintas premisas: el rol del Estado para garantizar la salud como derecho universal, el impacto de la fragmentación del sistema en la desigualdad del acceso a los servicios de salud, la particularidad del sistema argentino con obras sociales y Estado constituyendo un sistema solidario, el problema de la inequidad geográfica de los profesionales de la salud, y que una política integrada de medicamentos y tecnología médica mejorará el acceso del pueblo a la salud y reducirá los costos para los financiadores.
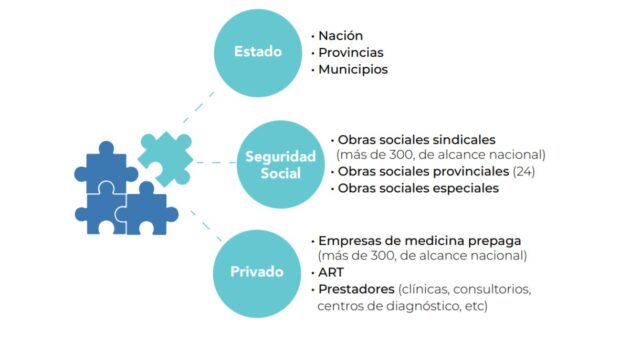
Escenario. El Sistema de Salud Argentino (SSA) está dividido en tres subsectores: el público/estatal, el de la seguridad social y el de la medicina privada. El primero se financia con las rentas nacionales, provinciales o municipales; el segundo, con los aportes de trabajadores y empleadores y el tercero, con las cuotas que pagan los clientes de las empresas de medicina prepaga. Los tres subsectores también se diferencian en sus principios rectores: mientras que tanto el subsector estatal como el de la seguridad social se rigen por la solidaridad para garantizar el ejercicio del derecho a la salud, el privado se basa en la búsqueda del lucro por parte de las empresas y la búsqueda de un mejor servicio por parte de los usuarios. Tanto en obras sociales como en empresas de medicina prepaga, el Estado Nacional es el que regula.
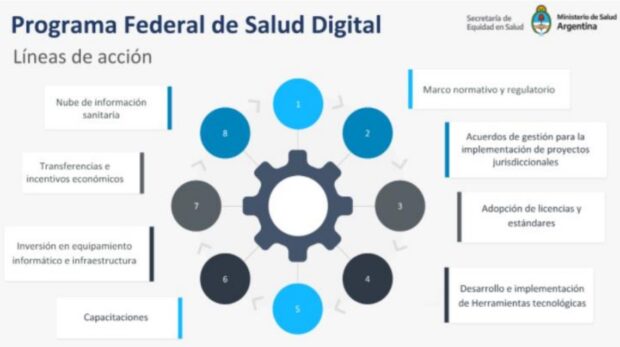
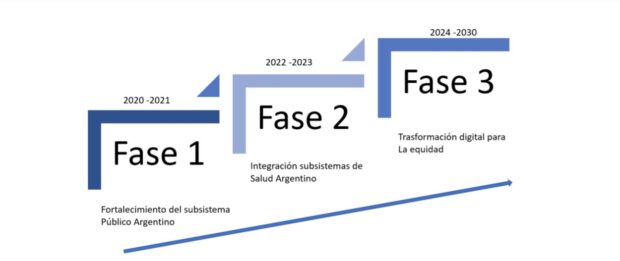
La HdR para la Agenda Digital de Salud 2020-2030 se estructura en tres fases, que comprenden distintos períodos de tiempo, las cuales suman un total de nueve años de planificación, y que revelan a la integración como una parte fundamental del proceso de transformación.
Como alinear los elementos de las distintas fases es clave, se definieron los siguientes pasos. Primero, identificar el escenario futuro de la salud en Argentina, así como el estado futuro en las áreas prioritarias definidas por el gobierno al final del mandato. Luego identificar y priorizar tecnologías como elementos necesarios para la transformación digital. Como tercer momento, identificar el ecosistema tecnológico necesario para apoyar las tecnologías priorizadas. En cuarto lugar, co-crear y validar el plan con actores críticos del ecosistema argentino de forma iterativa; y por último, identificar fuentes de financiamiento, tiempos, y mecanismos de implementación generales para elaborar el plan.
Fase por fase. La primera etapa destinada al fortalecimiento del subsistema público está orientada a robustecer las bases, capacidades y los desarrollos de trasformación, considerando que en períodos pasados se realizaron desarrollos importantes dentro del Ministerio de Salud de la Nación y, por ende, se busca continuar su consolidación. Las prioridades serán el despliegue de los proyectos de Impulsa y del Plan de Incentivos. Las principales inversiones están orientadas a suplir necesidades de conectividad y de infraestructura de equipos y de tecnología de base. Asimismo, se apuntará a al fortalecimiento de la gobernanza, los aspectos normativos, ampliar la cobertura del Federador de pacientes, el proyecto de Historia Clínica Digital y el bus de interoperabilidad. “Estos cimientos son la base fundacional para poder crecer en sistemas de información integrales y alineados a la estrategia del sistema de salud argentino”, señala el documento.
La Fase 2 es clave. Apunta a la integración de los procesos de los tres subsistemas de salud y está proyectada para el bienio 2022-2023. Requiere de una normativa habilitante que lo permita, como también solidos mecanismos de ciberseguridad que garanticen procesos de intercambio de información seguros. Asimismo, propone el despliegue de una solución de imagenología a nivel de las 24 provincias y el fortalecimiento de acciones en gestión del conocimiento como en desarrollo de personas y cultura. Al final de esta fase, se espera conectar 2.200 establecimientos, llegando al 80% (3.200). También se contempla el despliegue del proyecto de imagen médica, el cual va a requerir acondicionamiento y redimensionamiento de la infraestructura en las jurisdicciones. “La expansión nacional se instrumenta en este período”.
Los seis años que van de 2024 a 2030 estarán destinados a lo que el documento llama “Trasformación digital para la equidad” y sugiere lineamientos ya que está planificada para un nuevo período de gobierno. La intención es que la transformación del sistema de salud se pueda concretar y, para ello, describe al detalle cómo se piensan los componentes para alcanzar esta transformación. Se busca, en suma, que la nueva administración tome los logros alcanzados y sea tomada como una política de Estado y no como una política de un gobierno.
TICs para mejorar. En este punto, es importante distinguir que la transformación digital no es digitalización, sino que es un proceso en el cual las TICs cambian las reglas de participación, la manera que trabajamos e interactuamos y pensamos.
Las TICs son una herramienta para esta transformación digital que requiere la alineación o la aceptación de tres componentes principales e interrelacionados: la misión, los procesos y la cultura del trabajo de la organización; las personas que realizan este trabajo; y las herramientas y tecnologías (incluyendo hardware y software) que las personas usan para hacer el trabajo.
En el documento Global Strategy for Digital Health la OMS pone énfasis en cómo la salud digital podrá ser valorada y aceptada, al ser accesible por su contribución al acceso equitativo y universal a servicios de salud con calidad. También por mejorar la eficiencia y la sostenibilidad de los sistemas de salud en la prestación de servicios, atención asequible y equitativa; y por reforzar y ampliar la promoción de la salud y la prevención de enfermedades, el diagnóstico, el tratamiento, la rehabilitación y los cuidados paliativos, antes, durante y después de una epidemia o pandemia, en un sistema que respeta la privacidad y la seguridad de la información de salud del paciente. De igual manera, enuncia como la salud digital aporta a mejorar la investigación y el desarrollo, la innovación y la colaboración entre los sectores.

El proyecto del Plan de acción y hoja de ruta de los IS4H (Sistemas de Información para la Salud) de la OPS está estructurado en tres fases, que incluyen cuatro ámbitos estratégicos para el fortalecimiento de los IS4H en los países. En primer lugar la gestión de datos y tecnología de la información, luego la gestión y la gobernanza; y le siguen la gestión y uso compartido de conocimientos, y la innovación.
Desafíos locales. En la Argentina el subsistema público de salud es responsable del 36% de la población del país, así como también, de desarrollar la articulación efectiva con las obras sociales, los privados y demás actores del sistema de salud.
Es un contexto al que se le suma el advenimiento de la interoperabilidad en salud, el uso y promoción de la telesalud, la inteligencia artificial en procesos diagnósticos y analíticos, la digitalización de la historia clínica y las ayudas diagnósticas, la receta electrónica, la promoción de las apps para el cuidado de la salud, entre otros. Y así como existen nuevas herramientas tecnológicas, el documento de la HdR plantea que es necesario también reflexionar acerca del relacionamiento y comportamiento de profesionales de la salud y pacientes con el uso y adopción de las nuevas herramientas digitales.
En temas de infraestructura TIC, la HdR destaca la cobertura de 5G en el territorio nacional para ser utilizada en el ecosistema de salud, el uso intensivo de tecnologías móviles por parte de los equipos de promoción y prevención en salud, y el empleo e integración de IoT-IoH para la prevención de la enfermedad y cuidado de la salud.
