El plan de Cobertura Universal de Salud (CUS) –lanzado en octubre de 2017 en la ciudad mendocina de Guaymallén por el entonces ministro de Salud Jorge Lemus, su par de Modernización, Andrés Ibarra; y el gobernador provincial, Alfredo Cornejo- fue presentado como el programa destinado a que “todas las personas y las comunidades tengan acceso, sin discriminación alguna, a servicios integrales de salud, adecuados, oportunos y de calidad, así como a medicamentos seguros, eficaces y asequibles, sin que los usuarios se expongan a dificultades financieras, en particular los grupos en situación de vulnerabilidad”.
Hace dos años, Lemus destacaba la gratuidad del sistema de salud argentino, pero aclaraba que si el paciente tenía cobertura privada y se atendía en un hospital público, se le realizaría el cobro correspondiente a su obra social o prepaga. Es decir, expresaba un enunciado con el que nadie podía estar en desacuerdo, porque valoraba el carácter gratuito del sistema público de salud de la Argentina y proponía “gestionar” los recursos de manera “eficiente” al distribuir el pago de los servicios a quienes concernían.
Paraguas. Sin embargo, ya el modo de presentar el programa CUS surge revelador. Anticipa por la negativa lo que ahora se está discutiendo sin velos. En la página de la secretaría de Salud todavía se puede encontrar el archivo PDF con la presentación del CUS. En el apartado 2 (página 7 de 15) se ofrece una tabla comparativa con dos columnas. En la columna de la derecha –que indica lo que es la CUS- se pueden leer palabras como “efectividad”, “acceso”, “optimización”, “gobernanza”, “calidad” y “ampliación”; y en la de la izquierda se ocupan de aclarar lo que NO ES la CUS y sostienen: NO ES la privatización de la salud pública, NO ES el retiro del Estado para dejar lugar al mercado, NO ES una disminución de los derechos de salud de las personas; NO ES entrega de carnet o credencial sino acceso con el DNI de todos los ciudadanos y residentes, NO PROMUEVE una “salud para ricos” y una “salud para pobres”, NO ES una reducción o limitación de prestaciones o canasta básica de servicios.
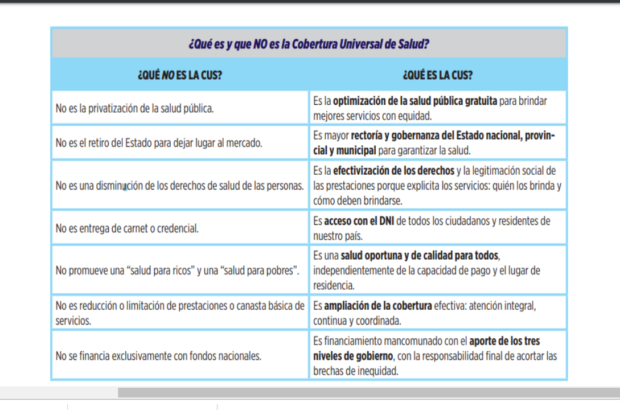 Fuente: Documento “Avanzando en la Implementación de la Cobertura Universal de Salud “(Subsecretaría de Coberturas Públicas Sanitarias. 2018)
Fuente: Documento “Avanzando en la Implementación de la Cobertura Universal de Salud “(Subsecretaría de Coberturas Públicas Sanitarias. 2018)Ya con ministerio depreciado a secretaría y nuevo responsable de la cartera, el pasado 21 de marzo, durante la X Jornada de Economía de la Salud, organizada por la Cámara Argentina de Especialidades Médicas (CAEMe), el actual secretario de Salud, Adolfo Rubinstein, destacó “la innovación tecnológica como uno de los pilares de la cobertura universal”, que se implementa en el país a fin de “garantizar el acceso real y efectivo a servicios de salud de calidad” e indicó que están haciendo una “fuerte inversión en sistemas de información”, para lo cual crearon “una dirección nacional que lleva adelante la implementación de la historia clínica digital y estamos convocando a los actores de la seguridad social a sumarse a este proceso”.
Sinceramiento. El prólogo de Rubinstein, que incluyó asegurar que la CUS avanza en 21 provincias y que en 14 se desarrollan proyectos escalables con equipos de salud e implementación de Historia Clínica Digital (HCD)- comenzó a deslizar argumentos de la columna del NO ES que se explicaran más arriba en esta nota: “el gasto en salud hoy en la Argentina representa entre el 9% y 10% del PBI, dos tercios corresponde al sector público, y sin embargo los resultados no son los esperados en relación a la magnitud de la inversión”.
Fue el pie que necesitaba para llegar al epílogo de lo que quería plantear el secretario de Salud: El rol de la Agencia de Evaluación de Tecnologías Sanitarias (AGNET), cuyo proyecto de ley fue enviado al Congreso a fines de abril de 2018. Se trata de un organismo descentralizado, con autarquía económica, financiera y personería jurídica propia. Dijo Rubinstein que “esta agencia ayudará a definir reglas de juego claras en materia de costo-beneficio; ya que es importante establecer las prioridades de lo que tenemos que financiar en salud junto a todos los actores públicos y privados”.
Tecnología sanitaria. Los medicamentos, dispositivos y procedimientos de salud que se usan en un sistema sanitario son parte de lo que se denomina tecnología sanitaria. Ante una nueva tecnología sanitaría, se requiere de una evaluación para decidir si se la implementa o no en determinado contexto social, económico y cultural. La AGNET sería, en este caso, la que resolvería si un nuevo medicamento o procedimiento sanitario es efectivo, seguro y sustentable.
Tendría, además, la potestad de definir si puede quedar por fuera Programa Médico Obligatorio (PMO) o de la canasta básica de prestaciones del sector público (Artículo 2 del proyecto de ley). De esta forma, aunque la ANMAT confirme que hay criterios científicos para permitir el uso de un medicamento o tecnología nuevos, la AGNET se expedirá con posterioridad a la intervención de la ANMAT y podrá eximir al Estado o a las obras sociales de incluirlo en las prestaciones. Pero, claro está, no impediría que cualquier paciente pudiera acceder a la innovación en el sector privado (otro NO ES que ES).
En el mismo lodo. Las burocracias sindicales aplauden la iniciativa por lo bajo y no quieren llamar la atención sobre esta agencia. Sucede que el objetivo explícito del gobierno con la AGNET es reducir los juicios a las obras sociales y prepagas y justificar las negativas de atención aduciendo costos elevados. Algo que queda claro en el artículo 7 del proyecto de ley que señala que “la Agnet será el órgano de consulta en los procesos judiciales de toda clase en los que se discutan cuestiones de índole sanitaria relativas a las temáticas previstas en el Artículo 2”. Incluso el proyecto pretende incluir la negociación de salud dentro de la negociación paritaria.
La agencia tendría un directorio definido por el Poder Ejecutivo y un Consejo Asesor donde participarían asociaciones médicas, universidades públicas y privadas y representantes de entidades productoras de tecnología sanitaria. Es una propuesta que fue acordada con el plan de Cobertura Universal de Salud (CUS), cuyo financiamiento, en parte, proviene de la caja de las prestadoras sindicales.
